
O que são pontos-gatilho?
Você já ouviu falar em pontos-gatilho? Em resumo, eles dizem respeito a áreas hiper irritáveis do corpo, geralmente os músculos, responsáveis por gerar dores profundas

Você já ouviu falar em pontos-gatilho? Em resumo, eles dizem respeito a áreas hiper irritáveis do corpo, geralmente os músculos, responsáveis por gerar dores profundas

A síndrome do manguito rotador é uma enfermidade que faz parte da lista de Distúrbios Osteomusculares Relacionados ao Trabalho (DORT). Os DORTs têm causado cada
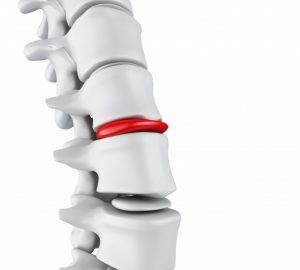
Muitos pacientes ainda se assustam com o diagnóstico de hérnia de disco lombar, cervical ou torácica. Isso porque o distúrbio causa diversos sintomas indesejados, que

A escoliose atinge de 2 a 4% dos brasileiros, conforme pesquisa da Organização Mundial da Saúde (OMS). Isso equivale a cerca de 6 milhões de

A claudicação neurogênica é um termo que representa uma alteração de origem nervosa (neurogênica), que causa sintomas nas pernas e no caminhar (claudicação). A principal

Sarcopenia é uma palavra de origem grega, que significa “perda da carne”. Na Medicina, uma pessoa com a condição sofre com a perda progressiva de
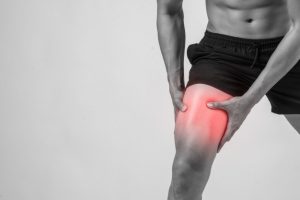
Você já ouviu falar sobre tendinite dos isquiotibiais? Este é um distúrbio mais comum em atletas profissionais e amadores, como jogadores de futebol. Outro grupo
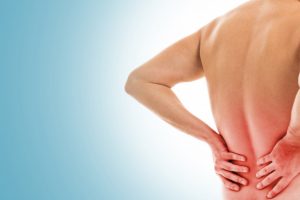
Na maioria das vezes, a dor lombar não gera maiores preocupações médicas. Por outro lado, em algumas situações, o sintoma pode ser tão intenso a
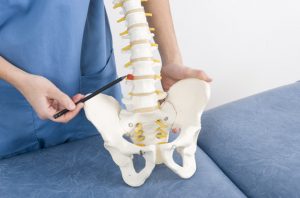
A dor na região mais baixa das costas pode ter muitas causas, incluindo alterações no ligamento iliolombar ou na articulação facetária. As duas estruturas fazem
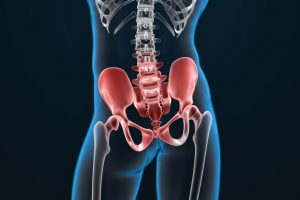
A coxartrose é o nome clínico dado à artrose do quadril. Esta é uma doença degenerativa responsável por uma forte queda na qualidade de vida
Dr. Carlos Augusto Costa Marques – Cirurgião da Coluna Vertebral – CRM-MT-8570